Mit kell tudnunk a nőgyógyászati citológiáról?
A nőgyógyászati citológia, közismertebb nevén a méhnyakrákszűrés, egy olyan szűrővizsgálat, amely a méhnyak sejtjeit elemzi, hogy időben felismerhetők legyenek az esetleges kóros elváltozások. Emellett egyre gyakrabban kombinálják a méhnyakrákszűrést a humán papillomavírus (HPV) teszttel, amely a méhnyakrák egyik leggyakoribb kiváltó oka.
A HPV-teszt a vírus jelenlétét vizsgálja, különösen azokét a típusokét, amelyek leggyakrabban vezethetnek méhnyakrák kialakulásához. A két teszt együttes alkalmazása jelentősen növeli a méhnyakrák korai felismerésének esélyét.
Kiknek ajánlott a citológiai vizsgálat?
A nőgyógyászati citológiai vizsgálatot általában a szexuális élet megkezdését követően, vagy 20 éves kortól ajánljuk a nők számára. Magyarországon a méhnyakrák gyakori előfordulása miatt évente egyszer feltétlenül javasoljuk a kombinált méhnyakrákszűrést és a HPV-tesztet. Fontos megjegyezni, hogy a HPV-fertőzés sok esetben tünetmentes, ezért a rendszeres szűrés különösen fontos. Emellett a méhnyakrák korai stádiumában is sok esetben nincsenek tünetek, ezért a szűrővizsgálat életmentő lehet.
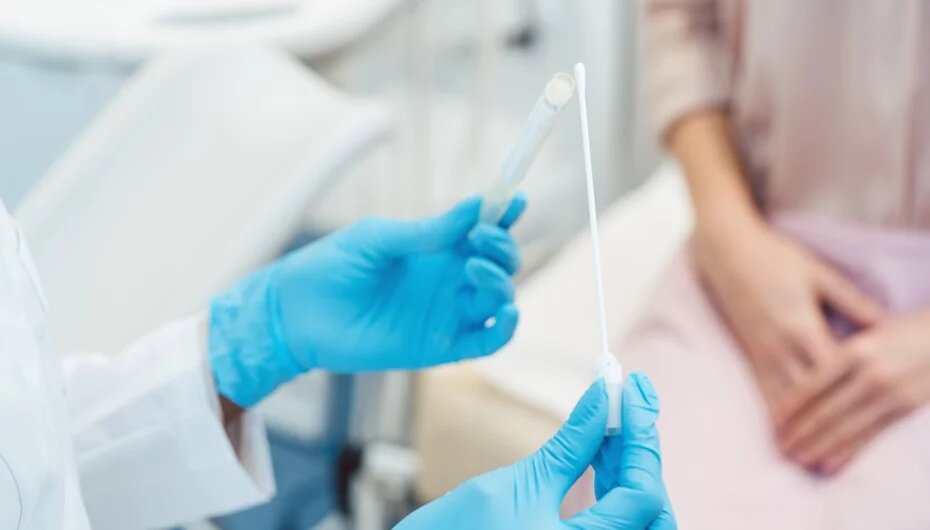
Hogyan zajlik a vizsgálat?
A citológiai vizsgálat egy egyszerű, gyors és általában fájdalommentes eljárás, amelyet egy nőgyógyászati vizsgálat során végeznek el. A citológia során a nőgyógyász kenetet vesz a méhnyak felszínéről, a méhnyakról vett sejteket laboratóriumban vizsgálják meg.
A vizsgálat előtt érdemes kerülni a hüvelyi gyógyszerek, krémek vagy spermicid anyagok használatát, mivel ezek befolyásolhatják az eredmény pontosságát. Továbbá ajánlott, hogy a vizsgálatot ne menstruáció alatt végezzék el, mivel a vér jelenléte szintén torzíthatja az eredményeket.
Mit jelentenek az eredmények?
A citológiai eredmények értékelése a Bethesda-osztályozás alapján történik. A kenet általános minősítése lehet negatív, ebben az esetben a méhnyak sejtjei egészségesek, és nincs szükség további beavatkozásra a következő tervezett szűrésig. Amennyiben a citológiai lelet egyéb elváltozást jelez, az jóindulatú eltérést (pl. fertőzések, gyulladás, hámsorvadás) vagy eltérések utáni regenerációs állapotot jelent. Ha az eredmény kóros hámelváltozást jelez, az a laphámsejtek rendellenes elváltozásaira utal. A Bethesda-osztályozás megkülönbözteti ezeket az elváltozásokat és további információt szolgáltat az elváltozás mértékével kapcsolatban. Kóros hámelváltozás diagnózisa esetén mindenképpen szükséges konzultálni a nőgyógyásszal, az ő javaslata alapján megkezdeni a kezelést, vagy további vizsgálatokon, pl. HPV-szűrésen részt venni. Ha a HPV-teszt pozitív, további lépések szükségesek a vírus által okozott károsodás mértékének meghatározásához.
Mennyire fájdalmas a méhnyakrákszűrés?
A méhnyakrákszűrés általában nem fájdalmas, bár néhány nő enyhe kellemetlenséget tapasztalhat a mintavétel során. A kellemetlenség rövid ideig tart, és általában nem okoz komoly fájdalmat. Néhány páciens enyhe görcsöket vagy vérzést tapasztalhat a vizsgálat után, de ezek a tünetek általában rövid időn belül elmúlnak.
Mi történik, ha kóros eredményt kapok?
Ha a méhnyakrákszűrés kóros eredményt mutat, az nem feltétlenül jelenti azt, hogy rákos elváltozás van jelen. A kóros eredmények gyakran a HPV-fertőzés következményei, ezek a sejtváltozások lehetnek átmenetiek. Ilyen esetekben az orvos ismételt vizsgálatokat vagy további teszteket, például kolposzkópiát javasolhat. A kolposzkópia során egy speciális nagyító segítségével részletesebben vizsgálják meg a méhnyakat, és ha szükséges, szövetmintát (biopsziát) is vehetnek.
Pozitív lett a HPV-tesztem, mit tegyek?
A pozitív HPV-teszt azt jelenti, hogy jelen van a szervezetben egy magas kockázatú HPV-típus, amely idővel rákos elváltozásokhoz vezethet. Ez azonban nem jelenti azt, hogy azonnal beavatkozásra van szükség. Az orvos valószínűleg szorosabb követést, gyakrabban elvégzett szűrővizsgálatokat javasol, hogy figyelemmel kísérjék a sejtváltozásokat. Szükség esetén további vizsgálatokra, például biopsziára kerülhet sor, hogy kizárják a súlyosabb problémákat.
Miért van szükség méhnyakrákszűrésre, ha HPV oltást kaptam?
Bár a HPV elleni oltás rendkívül hatékony védelmet nyújt a leggyakoribb rákot okozó HPV-típusok ellen, nem véd minden típus ellen. Ezért a rendszeres méhnyakrákszűrések és HPV-tesztek továbbra is szükségesek, még beoltott embereknél is, hogy időben felismerhetők legyenek a kóros elváltozások.
Mit tehetünk a méhnyakrák megelőzése érdekében?
A méhnyakrák megelőzésére szerencsére több hatékony módszer is létezik. Ezek közé tartoznak a rendszeres szűrővizsgálatok (méhnyakrákszűrés és HPV-teszt), a HPV elleni oltás valamint az életmódbeli tényezők figyelembevétele. A méhnyakrák kialakulásának egyik legfőbb oka a magas kockázatú humán papillomavírus (HPV) fertőzés, ezért a megelőzés fókuszában ennek a vírusnak a kivédése áll.
A legfontosabb: a szűrés!
A nőgyógyászati citológiai vizsgálatok kulcsfontosságú szerepet játszanak a méhnyakrák megelőzésében. A rendszeres szűrések és a HPV elleni oltás lehetőséget biztosítanak a korai felismerésre és a hatékony megelőzésre. Ezért minden nő számára javasolt, hogy vegyen részt az éves szűrővizsgálatokon. Az alábbi panaszok jelentkezése esetén javasolt soron kívül is, mielőbb felkeresni a nőgyógyászati szakrendelést:
- szabálytalan vagy a szokásostól eltérő havi vérzés
- gyakori alhasi fájdalom
- megváltozott színű, állagú és kellemetlen szagú hüvelyváladék
- égő, viszkető érzés a hüvely és a szeméremtest régiójában
- súlyos felfázás
- menstruáció során fellépő tünetek: rendszertelen, túl hosszú vagy túl rövid ciklus, fájdalmas, görcsös menstruáció, a normálisnál erősebb vérzés
- fájdalom szexuális együttlét alatt vagy után
- emlő elváltozások: fájdalom, váladékozás, csomó vagy göb kitapintása az emlőben, hónaljban
- hormonális változások okozta panaszok
- szexuális úton terjedő betegség gyanúja
- terhesség gyanúja
A HPV elleni oltás fontossága
A méhnyakrák megelőzésében az egyik leghatékonyabb eszköz a HPV elleni védőoltás. A HP-vakcina a leggyakoribb rákot okozó HPV-típusok ellen nyújt védelmet, beleértve azokat is, amelyek a méhnyakrák kialakulásáért felelősek. A védőoltást elsősorban a fiatal lányok és fiúk számára ajánlják, általában már 9-12 éves kor között, mielőtt szexuálisan aktívvá válnának. Az oltás ezen a korai életkoron belül a leghatékonyabb, mivel így még nagyobb valószínűséggel sikerül megelőzni a fertőzést, mielőtt a szervezet találkozna a vírussal.
Az oltás nemcsak a méhnyakrák, hanem más HPV által okozott rákos megbetegedések, például a végbélnyílás, a torok, valamint a hímvessző rákjának kialakulása ellen is védelmet nyújt. Emellett a HPV-fertőzéshez köthető egyéb betegségeket, mint például a nemi szervi szemölcsöket is megelőzheti.
Az oltás után azonban továbbra is ajánlott a rendszeres szűrés, mivel az oltás nem véd minden HPV-típus ellen, és a már fennálló fertőzésre sem nyújt gyógyulást. Az oltás és a szűrések kombinációja azonban jelentős mértékben csökkenti a méhnyakrák kialakulásának kockázatát.
Egészséges életmód
Az életmódbeli tényezők szintén fontos szerepet játszanak a méhnyakrák megelőzésében. Az alábbiakban néhány olyan tényezőt sorolunk fel, amelyek csökkenthetik a méhnyakrák kialakulásának kockázatát:
- Dohányzás elhagyása: A dohányzás bizonyítottan növeli a méhnyakrák kialakulásának esélyét, különösen, ha a páciens HPV-fertőzött. A dohányzás gyengíti az immunrendszert, így a szervezet kevésbé képes legyőzni a HPV-t, ami hozzájárulhat a sejtek rákos elváltozásához.
- Egészséges táplálkozás: A vitaminokban, ásványi anyagokban és antioxidánsokban gazdag étrend segíthet megerősíteni az immunrendszert, így jobban fel tudja venni a harcot a HPV-fertőzéssel.
- Rendszeres testmozgás: A rendszeres fizikai aktivitás szintén hozzájárul az immunrendszer erősítéséhez, valamint segít fenntartani az egészséges testsúlyt, amely szintén csökkenti a méhnyakrák kockázatát.
- Biztonságos szexuális élet: A HPV-fertőzés leggyakrabban szexuális úton terjed, az óvszer használata, csökkentheti a fertőzés esélyét.